| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
PROFILAXIA BOLILOR GENETICE
DIAGNOSTICUL PRENATAL
Diagnosticul prenatal este un act medical care se dezvolta continuu si cuprinde metode de screening (exemplu: dozarea a fetoproteinei) cat si testari definitive.
Prognosticul fiecarei sarcini s-a inbunatatit in Europa si America de Nord prin folosirea metodelor de contraceptie moderna si planificarea numarului de copii. Medicii sunt mai receptivi privind factorii de risc din mediu si factorii genetici si faptul ca trebuie facut un diagnostic prenatal corect in servicii specializate.
Corectitudinea diagnosticului prenatal necesita din partea celui care il efectueaza cunoasterea corecta a tehnicii: rezultatele fals pozitive sau fals negative sunt posibile si au repercursiuni majore; exista un risc de avort sau de morbiditate care trebuie cuantificat pentru fiecare tip de investigatie comparativ cu esantioane de sarcini care nu sunt supuse acestor investigatii.
Diagnosticul prenatal permite identificarea unor riscuri la nivel populational cand rezultatele screeningului intereseaza intreaga populatie de femei insarcinate (exemplu: cariotipul fetal la femeile de peste 35 ani).
Trebuie tinut seama ca exista limite ale tehnicilor, ca diagnosticul genetic nu este totdeauna posibil si deci diagnosticul prenatal nu poate fi obtinut.
1. Ultrasunetele au fost folosite prima data in diagnosticul anencefaliei in 1972. De atunci, numeroase anomalii structurale au fost diagnosticate folosind aceste tehnic.
|
Trimestrul sarcinii |
Rezultate |
|
I |
Date legate de sarcina Determinarea viabilitatii fatului |
|
II |
Identificarea gemenilor Determinarea pozitiei placentei Screening pentru anomalii fetale Proceduri suplimentare: Biopsie de vilozitate corialaAmniocenteza |
|
III |
Determinarea pozitiei si marimii fatului Screening pentru suspiciuni de anomalii fetale |
Detectarea prin ecografie a anomaliilor fetale sau placentare trebuie sa fie urmate de investigatii suplimentare cum ar fi cariotipizarea. Aceasta poate completa examinarea cu ultrasunete pentru ca numeroase anomalii fetale discrete sunt asociate cu un risc crescut al anomaliilor cromozomiale si mutatiilor genice.
2. Examenul Doppler - este folosit pentru a evalua curentul sanguin in placenta si cordonul ombilical. Examinarea permite depistarea unor afectiuni cardiace sau modificari anormale in circulatia sanguina (rezistenta crescuta).
3. Biopsia de vilozitate coriala - este o metoda de studiu din primul trimestru al sarcinii. Se face prin biopsie transvaginala sau transabdominala din vilozitatea coriala a placentei in dezvoltare, folosind un cateter flexibil sau un ac. Metoda a fost introdusa in anii 1960 si a devenit uzuala dupa introducerea examinarii cu ultrasunet (fig. 18).
In 2 % din cazurile studiate prin aceasta tehnica au fost raportate cazuri de mozaicisme corionice prin examinarea (amestecarea) atat a celulelor placentare cat si ale embrionului fetal.
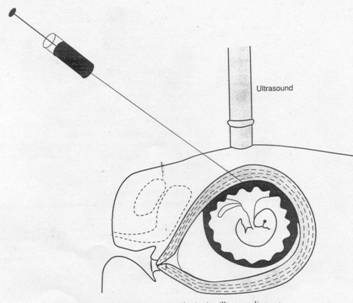
Fig. 18. Biopsie vilozitate coriala
Biopsia se indica dupa primele 9 saptamani de gestatie, dar exista riscul, daca e facuta atat de devreme, sa afecteze embrionul (pe cale vasculara). Riscul scade daca analiza se practica mai tarziu, dar nu dupa saptamana 16, dupa care atitudinea terapeutica nu mai este eficienta.
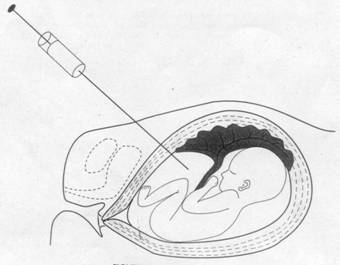
Fig. 19. Amniocenteza
4. Amniocenteza
Se face prin aspirarea cu un ac foarte fin a lichidului amniotic prin punctie transabdominala, cultura celulelor din lichidul recoltat si analiza lichidului amniotic pentru anumiti markeri fetali (ca de exemplu: a-fetoptoteina). Proba se face sub ghidaj de ultrasunet, de obicei intre saptamana 15 - 17 de sarcina. Sunt aspirati aproximativ 15-20 ml de lichid amniotic, iar rezultatele testului pot fi comunicate dupa 2-4 saptamani (in functie de metoda de cultura folosita). Fig. 19.
Exista si sunt recunoscute cateva complicatii: diminuarea fluidului aspirat datoria unei contractii uterine sau compresiunii unei membrane, complicatii materne mergand pana la pierderea lichidului amniotic sau chiar pierderea fatului (0,5 %). Riscul lezarii fatului cu acul de aspiratie este foarte redus astazi cand tehnica se executa sub ghidaj de ultrasunet.
Se practica tot mai mult, in zilele noastre, amniocenteza precoce (in saptamana 11-14 de gestatie) care implica recoltarea unei cantitati mai mici de lichid amniotic, dar are un principal avantaj: acorda mamei purtatoare a unui copil anormal oportunitatea efectuarii unui avort terapeutic mai usor si mai sigur.
5. Analiza probei de sange fetal recoltat per cutanat din cordonul ombilical se face sub ghidaj de ultrasunet(fig. nr.20).
Punctia se face din cordonul ombilical in vecinatatea insertiei placentei, incepand cu saptamana 17 de gestatie pana la termen (fig. 20).
Sunt suficienti 0,5 - 1 ml de sange, dupa care proba este imediat analizata pentru a se confirma ca este de origine fetala (ar putea proveni din vasele sanguine placentare care se gasesc in apropierea locului de punctie).
Analiza cromozomilor este posibila in 48 de ore si de aceea proba este folosita cand este nevoie urgenta de cariotipul fetal.
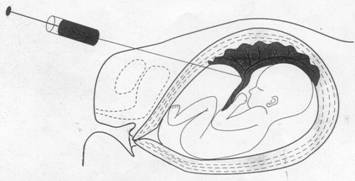
Fig. 20. Analiza probei de sange fetal
Aceeasi proba poate fi folosita pentru analiza culturilor virale, bacteriene sau pentru evaluarea parametrilor hematologici.
Proba are un risc de 2 % pentru pierderea
sarcinii, riscul creste la 5 % daca fatul prezinta
malformatii (ca de exemplu o retardare severa a cresterii).
Poate aparea o sangerare prin punctul de recoltare (1'-
6. Screeningul matern pentru diferiti parametrii biochimici, implica dozarea unor proteine sau markeri fetali produsi de fetus in prima perioada de gestatie si care sunt prezenti in anumite nivele in sangele femeii insarcinate:
a-fetoproteina (AFP) este principala proteina plasmatica care apare devreme in viata embrionara si care treptat este inlocuita de albumina. Nivelul a-proteinei poate fi masurat in sangele fetal, lichidul amniotic si sangele mamei. Nivelul matern al a-fetoproteinei creste in perioada de sarcina, in timp ce nivelul in lichidul amniotic scade; nivelele trebuiesc corelate cu varsta gestationala. Defectele de tub neural si de perete abdominal la fat duc la pierderea serului fetal in lichidul amniotic. De aceea nivelul a-fetoproteinei este ridicat in lichidul amniotic in majoritatea cazurilor in care femeia poarta un fat cu defect de tub neural. Nivelele scazute ale AFP in sangele matern sunt asociate cu un risc crescut pentru sindromul Down la fat.
Estradiolul neconjugat (nE3) in sangele matern creste catre nastere. Sarcinile cu sindrom Down fetal au un nivel mult scazut al acestui parametru in al doilea trimestru de sarcina.
Gonadotrofina corionica (hCG) originara din placenta, scade lent intre saptamana 10 -20 de sarcina. Sarcinile cu sindrom Down au nivele ridicate de hCG si acest test biochimic crescut poate fi singurul marker pentru sindromul Down.
Screeningul triplu pentru afetoproteina, estradiol neconjugat si gonadotrofina corionica este folosit frecvent in zilele noastre pentru cunoasterea riscului la femeia insarcinata.
|
Boala |
aFP |
NE3 |
hCG |
|
Sindrom Down | |||
|
Trisomia 18 | |||
|
Sindrom Turner |
Daca testul este pozitiv, el trebuie sa indice un risc suficient de mare pentru a justifica folosirea pe mai departe a unor tehnici invazive de diagnostic prenatal.
Pot exista rezultate fals pozitive si fals negative, de aceea testul trebuie efectuat in conditii controlate, de personal specializat si dupa o prealabila informare si educare a pacientei. Dupa un rezultat anormal se impune un sfat genetic, efectuarea examenului cu ultrasunete, amniocenteza si efectuarea examenului lichidului amniotic si al cariotipului fetal.
Exista doua aspecte de care trebuie sa se tina seama in aceasta evaluare: nivelele markerilor serici amintiti mai sus pot fi modificate la mamele obeze si cu diabet, iar programele screening evalueaza riscul specific (inainte si dupa testare) astfel incat permit luarea unor decizii mai corecte, mai informate, atat din partea medicului cat si a pacientului.
SFATUL GENETIC
Deoarece diagnosticul prenatal devine din ce in ce mai complex, se impune aprofundarea si cresterea grijii acordate femeii insarcinate. Screeningul genetic si al factorilor de mediu a devenit o parte componenta, de rutina, a actului medical. Astfel pacienta care primeste un diagnostic prenatal specific poate primi si un management terapeutic optim. Pentru realizarea sfatului genetic ar fi de preferat sa se cunoasca inainte de conceptie anumite aspecte legate de:
Exista boli monogenice cu un risc crescut de aparitie in anumite grupuri populationale:
-La evreii Ashkenazi si canadienii francezi depistarea heterozigotilor pentru boala Tay-Sachs se face prin masurarea hexosaminidazei A.
-La negrii, screeningul pentru depistarea heterozigotilor cu siclemie se face prin electroforeza hemoglobinei.
-La mediteraneeni, indieni si in Asia de S-E cu b-talasemie se dozeaza MCV (volum corpuscular mediu) si se practica electroforeza hemoglobinei.
Mamele cu diabet zaharat tip I pot induce la fat risc crescut pentru aparitia unor defecte majore la nivelul membrelor, anomalii cardiace, defecte de tub neural, etc.
Mama epileptica datorita tratamentului cu anticonvulsivante poate induce la fat un risc crescut pentru malformatii cardiace si craniofaciale.
Distrofia miotonica a mamei poate sa fie transmisa si fatului, caz in care apare polihidramniosul si complicatii ale nasterii.
Cunoasterea factorilor externi de risc la care femeia a fost expusa in timpul graviditatii, a timpului si dozei de expunere este foarte importanta, deoarece se stie ca riscul aparitiei diferitelor malformatii la factorii externi este de 3 - 5 %.
Infectiile din perioada graviditatii ca rubeola, infectia cu citomegalovirus, toxoplasma gondi au un risc ridicat pentru malformatii. Diagnosticul prenatal al acestor tulburari de dezvoltare se poate face prin ecografie.
Medicamentele in functie de dozaj, perioada de actiune si efect teratogen au un risc la fel de mare sau mai mic.
Din mediul inconjurator trebuie retinute radiatiile, solventii organici si metalele grele daca actioneaza asupra femeii insarcinate.
Trebuiesc foarte bine cunoscute, de catre medic, indicatiile diagnosticului prenatal, pentru ca medicul sa actioneze corect tinand seama de particularitatile pacientei si ale produsului de conceptie.
Medicul trebuie sa cunoasca istoricul sarcinii, starea de sanatate a mamei si antecedentele familiei si sa decida oportunitatea unui act medical realizat cu scopul unui diagnostic prenatal.
|
Analiza |
Indicatii |
|
Cariotip fetal |
- varsta mamei 35 ani - nou nascuti morti sau vii cu posibile anomalii cromozomiale - translocatie parentala sau alta anomalie cromozomiala - anomalie fetala depistata ecografic(sugestiva pentru o anomalie cromozomiala) |
|
Lichid amniotic sau a-fetoproteina materna |
- sarcina cu posibil defect de tub neural - diabet zaharat matern - administrare la mama de valproat |
|
Sangele fetal |
- examen ecografic anormal, sugestiv pentru o anomalie cromozomiala - hemoglobinopatie sau imunodeficiente - diagnosticul infectiei fetale |
|
Examen cu ultrasunet |
- MSAFP in saptamana 16 - 18 de gestatie - Pacient afectat sau istoric familial pozitiv pentru malformatii structurale - Pacient afectat de o boala care se asociaza cu un risc crescut pentru malformatii structurale fetale - Expunere la factori externi asociati cu un risc crescut pentru malformatii la fetus |
Investigatiile care se fac pot sa faca parte dintr-o actiune de screening la nivelul unui grup populational (screeningul tripler) sau pot sa intereseze un singur caz cu indicatiile sale specifice.
Decizia efectuarii diagnosticului prenatal trebuie sa apartina mamei, dupa ce medicul face indicatia pentru diagnosticul prenatal si informeaza pacienta asupra tuturor riscurilor si complicatiilor posibile.
|
Tehnica |
Timpul optim |
Risc |
|
Ultrasunet |
Toata perioada sarcinii |
Necunoscut |
|
Biopsia de vilozitate coriala |
< 9 saptamani |
Posibile anomalii prin leziuni ale segmentelor de primordii |
|
Biopsia de vilozitate coriala |
> 9 saptamani |
Risc de avort - 1 % |
|
Amniocenteza |
13 - 14 saptamani |
Risc de avort - 0,5 % |
|
Amniocenteza |
15 - 17 saptamani |
Risc de avort - 0,5 % |
|
Analiza sangelui fetal |
> 17 saptamani |
Risc de avort - 2 % |
|
Examen Doppler |
Toata perioada sarcinii |
Necunoscut |
9
Consilierea genetica
Abordarea consilierii genetice. Consultantul in genetica medicala foloseste in general consilierea non - directiva, cu responsabilitatea sa fie educativa pentru familie. Totusi, sedinta de consiliere nu este doar o expunere a faptelor (de exemplu riscuri de reaparitie), ci este punctata de experientele si parerile consilierului. Pentru cuplul sau familia doritoare de consiliere, informatiile primite pot avea consecinte pe termen lung si vor fi deseori folosite ca parte a informatiilor necesare stabilirii unei decizii.
Indicatiile consilierii genetice se pot schimba in timp deoarece devin abordabile noi metode de diagnoza sau se dezvolta terapii noi. Cele mai comune indicatii includ:
- Varsta materna inaintata (diagnoza prenatala e oferita femeilor insarcinate la 35 de ani sau mai mult)
- Boli ereditare cunoscute sau suspectate in familie (de exemplu: malformatii, retardare mintala sau mai multe rude cu un tip specific de boala maligna)
- Un fetus sau alt copil cu defecte la nastere, incluzand una sau mai multe malformatii
- Un copil retardat mintal
- Avorturi spontane repetate
- Expunerea la agenti teratogeni cunoscuti sau banuiti
- Consangvinitate
Echipa de consiliere genetica.
Consilierea genetica se practica cel mai eficient folosind abordarea si informarea in echipa a familiei. Medicul specialist e de obicei pregatit intr-o specialitate medicala primara (de exemplu pediatrie) cu o pregatire aditionala de genetician clinic. Rolul geneticianului clinic sau medical este sa stabileasca diagnosticul si sa sfatuiasca pacientii in legatura cu implicatiile medicale. Si in tara noastra trebuie introdus modelul de cosiliere genetica, dupa care statele avansate au obtinut rezultate remarcabile.
Consilierul genetic poate fi pregatit formal sau poate fi experimentat in domeniul consilierii genetice. Consilierii provin dintr-o varietate de medii ca asistenta sociala, educatie. Programele de pregatire formala implica masteratul dupa o perioada de studii medii cu specializare in psihologie sau stiinte. Rolul consilierului este sa se implice in procesul de consiliere si sa sustina familia.
Membrii aditionali includ specialisti in medicina, consultati pentru investigatii. Sprijinul acordat familiei poate fi dat de asistenti sociali, persoane religioase si diferite grupuri. Medicii de familie si medicii primari specialisti ofera consiliere genetica intr-un numar anumit de situatii.
Sfatul genetice este definit de Societatea Americana de Genetica Umana ca o actiune al carei scop este sa ajute familia sau pacientul dupa cum urmeaza:
* Intelegerea faptelor medicale. Dupa ce se da cel mai precis diagnostic sunt discutate cu familia disgnosticul, prognoza si investigatiile necesare.
* Daca nu se poate da un diagnostic, consilierea trebuie sa prezinte ceea ce se cunoaste ca si incertitudini legate pe prognoza sau mostenire.
* Intelegerea modului de mostenire si riscurilor recidivei. Mostenirea trebuie clar explicata (cu ajutorul diagramelor sau a exemplelor) parintilor sau celorlalti membrii ai familiei. Riscurile recidivarii pot implica transmiterea mendeliana, riscuri calculate sau riscuri observate la populatie. Trebuie clarificata originea riscului daca apartine unui diagnostic specific (fibroza chistica) sau unui diagnostic non-specific (retardare mintala non-specifica).
Cuplurile pot aprecia riscurile in moduri diferite :
Binar: se analizeaza doua alternative si posibilitatea ca fenomenul sa apara sau nu din nou.
Compararea pierderilor si castigurilor: fenomenul e analizat in functie de aspectele pozitive sau negative ale unei posibile recidive.
Riscul numeric e exprimat fie in procente sau ca o fractie. Procentul poate fi perceput ca fiind mai mare ca fractia echivalenta.
Intelegerea alternativelor: cand sunt confruntate cu un risc distinct al reaparitiei, optiunile de reproducere pentru cuplu pot include metode de contraceptie, adoptie, inseminare cu sperma donata, folosirea ovulelor donate, diagnosticarea prenatala cu sau fara avortarea fatului afectat si o sarcina supravegheata.
* Alegerea unui mod de actiune: cuplul e incurajat sa aleaga cea mai buna solutie pentru el tinind cont de riscul de reaparitie, de greutatile probabile (psihologice, sociale, economice) pe care le-ar implica un copil cu handicap, de scopurile familiei si standardele lor etice si religioase.
* Adaptarea la conditii: rolul consilierului este sa anticipeze reactia familiei la diagnostic iar consilierea trebuie facuta de un psiholog sau o echipa de geneticieni, in asa incat sa ajute familia sa inteleaga afectiv fenomenul.
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 2075
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2024 . All rights reserved