| CATEGORII DOCUMENTE |
| Alimentatie nutritie | Asistenta sociala | Cosmetica frumusete | Logopedie | Retete culinare | Sport |
Colecistectomia laparoscopica reprezinta ablatia veziculei biliare pe cale laparoscopica. Colecistectomia laparoscopica a devenit o interventie de rutina, regula "de aur" in tratamentul litiazei veziculare
Colecistectomia laparoscopica a fost realizata experimental, in 1985, de Filipi, Mali si Rosenna si aplicata la om, in acelasi an, de catre Mhe in Germania. In 1987, Ph. Mouret a executat aceasta interventie cu un laparoscop obisnuit. In 1988, Dubois pune bazele videolaparoscopiei. In 1988, E. Reddick, W. Saye, D. Olson si B. McKernan aplica metoda in SUA, iar Cuschieri, in 1989, in Scotia. In 1990, metoda reuseste prin avantajele sale sa se impuna peste tot in lume intr-un timp record.
Sunt asemanatoare celor din colecistectomia clasica, mai putin faptul ca, laparoscopic, colecistectomia este, de regula, retrograda. Trebuie insistat asupra avantajelor colecistectomiei laparoscopice: reducerea spitalizarii la 2-3 zile; absenta complicatiilor parietale (sepsis, eventratie); reintegrare rapida socio-profesionala; absenta durerilor cronice pe cicatrice (diminuate prin infiltratii cu novocaina la nivelul situsurilor trocarelor, la sfarsitul interventiei); scaderea costului interventiei; aspect estetic deosebit; rezultate postoperatorii tardive mai bune (ileusul postoperator este mai redus ca intensitate si durata, incidenta redusa a aderentelor postoperatorii); mobilizarea precoce (risc scazut de flebita si ancombrare bronhopulmonara).
Indicatii (1)
Colecistectomia laparoscopica este indicata in litiaza veziculara simptomatica, colesteroloza veziculara, polipii veziculari si chiar in colecistita acuta in primele 3 zile de la debut. Pacientul ideal este cel cu litiaza veziculara simptomatica necomplicata, cu peretii veziculari supli la examenul ecografic si CBP libera si nedilatata.
Colecistectomia laparoscopica profilactica este indicata de endocrinologi la pacientii cu acromegalie in tratament cu somatostatin toata viata.
Contraindicatii
Contraindicatiile absolute sunt reprezentate de contraindicatiile anesteziei generale (insuficienta coronariana sau respiratorie grava, tulburarile de ritm cardiac, hipertensiunea intracraniana, glaucomul). Ar mai intra in discutie: colecistita acuta perforata sau cu plastron inextricabil, pancreatita acuta necroticohemoragica in plin puseu, ciroza hepatica cu hipertensiune portala, ocluzia cu distensie intestinala, discraziile sanguine severe.
Contraindicatiile relative au in vedere: sarcina, colecistita acuta gangrenoasa, antecedentele chirurgicale pe abdomenul superior, dezechilibrele hematologice minore, cancerul abdominal diagnosticat, insuficienta hepatica severa, bolnavii purtatori de pace-maker, fistulele bilio-digestive. Obezitatea extrema nu mai este o contraindicatie.
Selectia bolnavilor poate fi efectuata dupa criterii clinice si paraclinice.
Evaluarea preoperatorie consta in: anamneza, examen clinic amanuntit (care exclude ulcerul gastroduodenal, hernia hiatala cu reflux gastro-esofagian care mimeaza litiaza biliara simptomatica, cancerul gastric), eliminarea altor afectiuni ce pot scapa explorarii laparoscopice (diverticulita colica, cancerul de colon drept), cercetarea semnelor sugestive pentru coledocolitiaza cu istoric de pancreatita acuta sau icter mecanic.
Bilantul preoperator este cel obisnuit in operatiile clasice cu anestezie generala: stabilirea riscului cardiorespirator (radiografie pulmonara). Dintre explorarile de laborator mentionam bilirubina, fosfataza alcalina, hemoleucograma, VSH, ureea, creatinina, teste de coagulare, electroliti serici, amilaze serice, teste functionale hepatice.
Cea mai importanta explorare este ecografia care evidentiaza prezenta calculilor, numarul si marimea lor, grosimea peretelui vezicular, diametrul CBP. Grosimea peretelui veziculei biliare peste 4-5 mm si absenta lichidului vezicular se constituie ca factori predictivi care indica dificultati in efectuarea colecistectomiei laparoscopice. Ecografia ofera date privind leziunile asociate hepatice, pancreatice si coledociene. CBP cu diametru peste 1 cm ridica suspiciunea unei litiaze coledociene ce va fi confirmata si, eventual, tratata endoscopic. Colecistocolangiografia intravenoasa ofera date suplimentare utile chirurgului: vizualizarea canalului cistic, lungimea si traiectul sau, prezenta unei pungi Hartmann voluminoase, a diverticulilor si a altor malformatii veziculare. Aceasta explorare este practicata doar in 20% din cazuri. Alti autori prefera colangiografia tomografica prin perfuzie i.v. sau colangio-IRM.
La bolnavii cu suspiciune de litiaza coledociana se practica in prealabil colangiografia retrograda endoscopica. Daca se demonstreaza litiaza CBP, se efectueaza sfincterotomia endoscopica si extragerea calculilor preoperator, cu rezultate bune in 90% din cazuri. Daca nu se reuseste extragerea calculilor pe cale endoscopica, se poate tenta extragerea laparoscopica a calculilor coledocieni sau se poate trece la laparotomie cu explorarea CBP.
Pot exista dificultati intraoperatorii ce obliga la conversie. Pacientul trebuie avertizat de aceasta posibilitate si, eventual, semneaza un acord pentru acest tip de interventie.
Pielea abdomenului va fi antiseptizata incepand de la nivelul mameloanelor pana in regiunea pubiana. O atentie deosebita trebuie acordata regiunii ombilicale.
Tromboembolismul va fi prevenit prin heparinoterapie subcutanata la bolnavii cu risc inalt. Antibioprofilaxia se recomanda, pe cazuri selectate, pe cale i.v., la inductie.
Se recomanda introducrea unei sonde nazogastrice.
Se prefera anestezia generala care ofera conditii chirurgicale optime, siguranta si confort pentru chirurg si bolnav.
Instrumentarul uzual pentru colecistectomie este format din: ac Veress, cate 2 trocare de 10 mm si respectiv 5 mm, laparoscop, 2 reductoare de 5 mm, 2 pense de prehensiune de 5 mm, un hook, un foarfece curb, o canula pentru spalare-aspirare, un aplicator de clipsuri, o pensa crocodil de extractie.
Alaturi de trusa clasica de colecistectomie, mai este necesar un set minim de instrumente ajutatoare: 2 raci, un bisturiu, 2 pense anatomice, 2 departatoare Farabeuf, o pensa Pean lunga, o pensa pentru extras calculi, port-ac, ace, foarfece.
Chirurgia laparoscopica este o chirurgie de echipa. Echipa cuprinde cel putin trei membri: operator, cameraman ("ochiul" chirurgului) si asistent.
In tehnica franceza, pacientul este asezat pe masa de operatie in decubit astfel incat membrele sale inferioare sa fie suspendate in abductie, cu genunchii lejer flectati. Masa este inclinata in anti-Trendelenburg la 20 si usor spre stanga. Chirurgul se plaseaza intre coapsele bolnavului. Chirurgul secund sta la stanga bolnavului, iar cameramanul in partea dreapta a operatorului. Se instaleaza aparatul de insuflatie, sistemul de aspiratie-lavaj, bisturiul electric si sursa de lumina in dreapta chirurgului, iar masa cu instrumentele la stanga sa. Monitorul TV, care este legat la camera video, este asezat la dreapta pacientului in asa fel incat ajutorul si cameramanul sa poata vedea clar derularea intregii interventii. Cand avem doua monitoare TV, acestea se plaseaza de o parte si de alta a bolnavului. Daca sala de operatie este special rezervata chirurgiei laparoscopice, monitorul TV este preferabil sa fie fixat pe perete, cu un sistem pivot, pentru a regla unghiul de vedere care convine echipei operatorii. Se instaleaza campurile operatorii care trebuie sa cuprinda si gambele. Deschiderea este pozitionata pentru expunerea hipocondrului drept si a unei zone de 6 cm sub ombilic. Se prefera utilizarea campurilor autoadezive de unica folosinta.
In tehnica americana, operatorul se plaseaza de partea stanga a bolnavului. Alaturi de chirurg se afla cameramanul care manevreaza laparoscopul. Asistentul care expune colecistul cu ajutorul penselor de tractiune este asezat de partea dreapta a bolnavului. Aceasta pozitie este mai simpla si comporta mai putine riscuri de compresiune a venelor membrelor inferioare.
A. Pneumoperitoneul, introducerea trocarului optic si explorarea laparoscopica Se conecteaza acul Veress la tubul steril care vine de la insuflator. Se deschide robinetul acului Veress si ne asiguram ca sistemul este permeabil si nu mai contine urme de dezinfectant.
Se efectueaza o mica incizie subombilical pe linia mediana. Intinzand cu mana stanga regiunea periombilicala in sus sau ridicand regiunea cu doi raci mari se introduce acul Veress, tinut in mana dreapta, sub un unghi de 70-80˚ si se dirijeaza perpendicular evitandu-se patrunderea brusca si necontrolata a acului in cavitatea peritoneala. Cu timpul se capata experienta atingandu-se performanta de recunoastere a celor doua salturi, cand extremitatea acului traverseaza aponevroza si, respectiv, peritoneul. Se poate utiliza si calea supraombilicala. Ne asiguram ca extremitatea acului sa fie libera in cavitatea peritoneala si ca acesta sa nu fie prins intr-o zona aderentiala sau sa nu fi patruns in lumenul intestinal (se face testul picaturii).
Odata acul introdus in cavitatea peritoneala, dupa efectuarea testelor care certifica pozitionarea sa corecta, deschidem robinetul de intrare a gazului si citim presiunea intraabdominala pe insuflator. Se continua apoi insuflarea. Scopul este de a crea si a mentine un pneumoperitoneu uniform cu CO2 la o presiune constanta de 10-12 mm Hg. In timpul insuflarii este necesar sa ne asiguram ca distensia abdominala (prin palpare) si rezonanta sa (prin percutie) sunt de maniera uniforma si ca presiunea intraabdominala nu depaseste 15 mm Hg. O distensie localizata arata ca insuflarea gazului se face intr-un spatiu inchis (o punga de epiploon sau ligamentul falciform). Daca se produce aceasta distensie, se opreste insuflatia, se retrage acul Veress si se reincepe procedura. Odata realizat pneumoperitoneul, se inchide robinetul de gaz si se retrage acul Veress.
Introducerea trocarului optic Trocarul are un diametru exterior de 11 mm si este utilizat pentru introducerea laparoscopului. Acest trocar etans este prevazut cu un robinet de introducere a gazului. Trocarul are o extremitate conica sau piramidala, ceea ce permite un control mai bun asupra penetratiei peretelui abdominal.
a. Abdomenul fara cicatrici Locul cel mai bun de introducere a acului Veress este in regiunea imediat subombilicala. Se mareste orizontal incizia pielii practicata pentru introducerea acului Veress, strict cat sa permita patrunderea trocarului de 10 mm. Trocarul se tine in mana dreapta. Extremitatea proximala este mentinuta ferm in palma, cu indexul pe axul trocarului la 2,5 cm de extremitatea distala, ca o piedica impotriva patrunderii sale excesive si brutale in cavitatea peritoneala. Cu mana stanga se trage cu fermitate in sus regiunea periombilicala, in asa fel incat sa se intinda peretele abdominal. Se introduce trocarul traversand incizia subombilicala paralel cu axa aortei si dirijand extremitatea sa spre centrul pelvisului. De asemenea, se pot aplica doi raci puternici de prindere a marginilor inciziei cutanate si se intinde peretele abdominal de catre asistent. Se face o presiune din pumn in timp ce se roteste mana, permitand astfel trocarului sa traverseze peretele. Presiunea cu podul palmei impiedica glisarea trocarului in interiorul camasii atunci cand trebuie strabatuta rezistenta peretelui abdominal. Daca trocarul are canal central, se aude un zgomot determinat de iesirea gazului, semn ca instrumentul este corect plasat. Tubul de gaz este racordat la intrarea laterala a trocarului, cu robinetul in pozitia "deschis".
b. Abdomenul operat La acesti pacienti este necesara introducerea trocarului optic prin laparoscopie deschisa. Incizia este adancita prin disectie, traversand diferitele planuri pana la peritoneu; se largeste incizia cu doua pense si se diseca fin aderentele pentru a permite introducerea trocarului special Hasson; se insaileaza o bursa in jurul trocarului si se strange pentru realizarea unei bune etanseitati; cavitatea peritoneala este insuflata printr-un robinet lateral al trocarului; la sfarsitul operatiei este necesara inchiderea plan cu plan a plagii; daca aderentele sunt importante se abandoneaza tehnica.
Explorarea laparoscopica este un element important al tehnicii si are trei obiective: descoperirea plagilor accidentale produse in timpul insuflatiei sau introducerii trocarului principal; - eliminarea unei patologii abdominale neprevazute; - aprecierea posibilitatii de realizare a colecistectomiei laparoscopice.
Aprecierea fezabilitatii colecistectomiei laparoscopice se refera la estimarea dificultatilor tehnice si a conditiilor de securitate. Se intalnesc patru tipuri de situatii:
a. Cazul ideal este un bolnav slab, fara adipozitate peritoneala, cu vezicula biliara cu pereti supli, neinflamati, fara aderente, pedicul cistic vizibil, cistic disecabil pe o distanta de minim 1,5 cm, neaderent la CBP.
b. Cazul dificil are in vedere un bolnav obez, cu vezicula destinsa, dar cu pedicul cistic vizibil, neaderent, acoperit de grasime, cu calcul mare, anclavat.
c. Cazul incert - tentativa de disectie Bolnavul prezinta vezicula biliara aderenta astfel incat pediculul cistic, retractat, nu este vizibil. Se diseca, in prealabil, aderentele pentru a se identifica pediculul cistic. Atunci cand canalul cistic este accesibil pe cel putin 1 cm distanta, se tenteaza colecistectomia laparoscopica.
d. Caz riscant pentru chirurgia laparoscopica. La bolnavii care prezinta colecistita acuta cu plastron lemnos sau colecistita cronica avand infundibul aderent la CBP nu se recomanda colecistectomia laparoscopica datorita riscului leziunilor biliare. Doar 5% din bolnavii cu litiaza biliara simptomatica nu pot fi operati laparoscopic.
B. Introducerea trocarelor accesorii Trocarele accesorii sunt necesare pentru introducerea si extragerea diferitelor instrumente si sunt prevazute cu un sistem de valve automatic pentru a preveni pierderea pneumoperitoneului. Trocarele reutilizabile necesita o ingrijire atenta pentru a nu se bloca valvele in pozitia 'deschis' pierzandu-se astfel pneumoperitoneul si prelungind operatia, mai ales daca acest incident se produce in momente cruciale ale interventiei.
La majoritatea bolnavilor sunt necesare trei trocare accesorii. Trocarul operator de 10 mm este utilizat pentru introducerea pensei port-clip si a instrumentelor mai subtiri prin intermediul unui reductor adaptat la instrument.
Se folosesc urmatoarele locuri de introducere a trocarelor accesorii: in sus, pe linia xifoombilicala, la unirea 1/3 superioara cu 2/3 inferioare sau paramedian stang (10 mm); in hipocondrul drept, pe linia medioclaviculara, la doua laturi de deget sub rebordul costal (5,5 mm); in flancul drept, pe linia axilara anterioara (5,5 mm) (Fig. 6).
Se mai pot folosi patru trocare plasate astfel: primul supraombilical, de 10 mm, de unica folosinta, pentru optica; al doilea, de 10 mm, pe linia axilara anterioara dreapta la nivelul ombilicului, prin care introducem o pensa atraumatica care prinde vezicula biliara si ridica ficatul si prin care extragem vezicula biliara; trocarul operator, de 10 mm, de pe linia xifoombilicala sau paramedian stang; un trocar de 5,5 mm medioclavicular in hipocondrul drept pentru a doua pensa de prehensiune. In unele cazuri (obezitate, complicatii neprevazute) sunt necesare instrumente suplimentare, in special un al 5-lea trocar.
Exista numeroase alte variante ale pozitionarii trocarelor. Scoala franceza prefera dispozitia in romb a trocarelor accesorii (Fig. 7).
Punctele de introducere a trocarelor trebuie adaptate la dimensiunile bolnavului, pozitia si marimea ficatului, raportul colecistului cu rebordul costal. La bolnavii cu baza toracelui larga, trocarul operator va fi mai apropiat de apendicele xifoid pentru a se aborda mai usor vezicula biliara. La bolnavii cu unghi ascutit al rebordului costal si cu ptoza hepatica, trocarele superioare trebuie sa fie pozitionate sub marginea anterioara a ficatului.
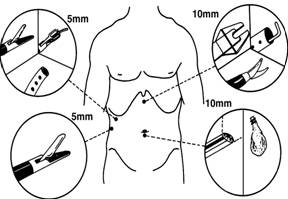
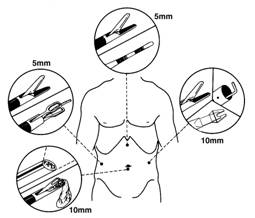
Fig. 6 - Pozitionarea trocarelor (dupa B.J. Caroll) (cit. 6)
Fig. 7 - Pozitionarea trocarelor dupa tehnica franceza (dupa F. Dubois).
Locul penetrarii trocarului se apasa cu indexul si se urmareste in cavitatea peritoneala raportul acestui punct cu pozitia colecistului si, daca este posibil, prin apropierea laparoscopului de perete se identifica vasele parietale evitand astfel lezarea lor. Dupa o mica incizie cu bisturiul, introducem trocarul sub control vizual pentru a nu leza viscerele abdominale. Inciziile practicate pentru introducerea trocarelor se vor orienta in sensul pliurilor cutanate.
Dupa introducerea trocarului optic si al celui de al 2-lea trocar din hipocondrul drept, se va prinde fundul veziculei biliare si se va expune colecistul pentru a explora regiunea subhepatica deoarece putem intalni aspecte care sa contraindice efectuarea interventiei laparoscopice. Trocarul din hipocondrul drept va fi introdus la cativa centimetri sub rebordul costal pentru a se evita costocondrita postoperatorie.
Uneori este necesara departarea ligamentului falciform (utila la bolnavii obezi, cu ligament falciform infiltrat de grasime, care diminueaza campul vizual si sta in calea traiectului trocarului operator). Se introduce un fir 0 pe un ac drept sub control vizual la 5 cm de rebordul costal, la marginea stanga a ligamentului falciform. Se introduce un port-ac prin trocarul axilar drept, se prinde acul si se indreapta in sens invers la marginea dreapta a ligamentului falciform aducandu-l la exteriorul cavitatii abdominale. Cele doua extremitati ale firului se tin tractionate cu pensa sau se leaga la exteriorul abdomenului.
Timpii operatori care urmeaza sunt similari cu cei ai colecistectomiei clasice. In timpul interventiei se vor preveni pierderile de gaz din abdomen si trezirea intempestiva a bolnavului care duce la cresterea presiunii intraperitoneale, situatii in care apare riscul accidentelor intraoperatorii.
C. Expunerea lojei subhepatice, a infundibulului si a pediculului cistic
O pensa atraumatica autostatica introdusa prin trocarul lateral drept prinde fundul veziculei si-l tractioneaza lateral si in sus expunand coletul (Fig. 8). Manevra este dificila pe o vezicula scleroasa, retractata. Aderentele periveziculare necesita visceroliza pentru vizualizarea infundibulului (Fig. 9). Cand exista aderente fixate de ficat, acestea se vor sectiona cu foarfecele sau cu electrocauterul si nu vor fi smulse, evitand decapsularea.
Odata vezicula tractionata in sus si lateral, se prinde infundibulul cu o a doua pensa si se poate examina pediculul cistic apropiind laparoscopul. Tractiunea exercitata pe coletul vezicular distorsioneaza anatomia normala si, prin intermediul canalului cistic, se produce angularea coledocului. Operatorul va trebui sa aiba in vedere acest lucru in toate manevrele executate pe pediculul cistic pentru a evita lezarea hepatocoledocului. Triunghiul lui Calot contine, intre foita superioara si cea inferioara a peritoneului, canalul, artera si ganglionul cistic. Canalul este structura cea mai anterioara a pediculului cistic. Disectia poate fi dificila daca cisticul este scurt (lungime mai mica de 1,5 cm). Artera cistica este situata tangent cu vezicula, in spatele si deasupra canalului cistic, cu ganglionul cistic intre cele doua structuri.
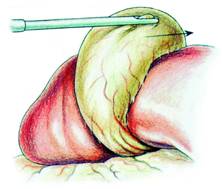
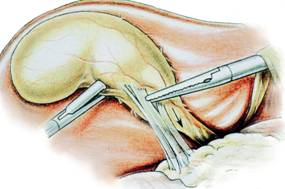
Fig. 8 - Prinderea fundusului vezicular cu o pensa atraumatica ce ridica ficatul si expune loja subhepatica
Fig. 9 - Visceroliza aderentelor periveziculare
D. Disectia si ligatura canalului cistic Vezicula este tractionata in sus cu o pensa aplicata pe fundul sau. Se utilizeaza foarfecele sau, mai bine, crosetul, introduse prin trocarul paramedian stang si o pensa autostatica introdusa prin trocarul din hipocondrul drept, care va tractiona spre dreapta punga Hartmann. Se descopera marginea anterioara libera a pediculului cistic si se tractioneaza in jos pentru a sectiona foita superioara.
Disectia incepe in apropierea veziculei si progreseaza spre CBP pe o distanta de cativa milimetri in interiorul marginii libere a pediculului cistic. Se continua disectia in plan superficial sectionand doar foita superioara a pediculului cistic. La sfarsitul disectiei se separa fata posterioara a canalului cistic de artera cistica (Fig. 10).
Dupa disectia cisticului se practica ligaturarea sa prin aplicarea de clipuri, cu un portclip(Fig. 11) sau cu o pensa automata Endoclip, care are un dispozitiv de control extern pentru corectarea axei de patrundere si care permite asezarea cat mai corecta a clipurilor. Pentru mai multa securitate se aplica doua clipuri pe extremitatea pediculara (Fig. 12). Clipurile se vor plasa perpendicular pe axul longitudinal al canalului.
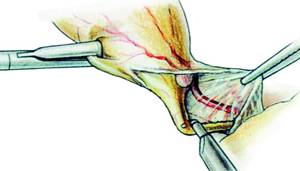
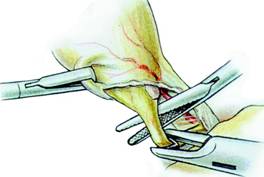
Fig. 10 - Separarea canalului cistic de artera cistica
Fig. 11 - Izolarea si cliparea canalului cistic
Exista un ram constant al acestei artere care vascularizeaza colul veziculei; dupa identificare, acesta se coaguleaza. Se continua posterior de canalul cistic si se patrunde incet prin miscari de du-te-vino din spate spre in jos, tractionand in acelasi timp de pediculul cistic. Spatiul dintre canal si artera se largeste introducand un foarfece sau o pensa disectoare de-a lungul canalului cistic. Eliberarea cisticului trebuie sa se efectueze progresiv de la jonctiunea infundibulo-cistica spre cea cistico-hepatica. De asemenea, nu se diseca cu bisturiul electric in apropierea CBP.
Nu se va indeparta foita anterioara a micului epiploon de la nivelul pediculului hepatic si nu se va prepara jonctiunea cistico-hepatica, manevre care expun la leziuni biliare ischemice sau cicatriceale.
Dupa ce canalul cistic devine vizibil, el trebuie eliberat pe toata circumferinta sa pe o distanta de 7-10 mm, cu ajutorul crosetului care il incarca in concavitatea sa sau prin deschiderea bratelor unei pense de disectie.
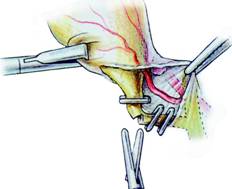
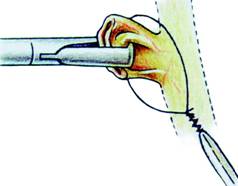
Fig. 12 - Sectiunea canalului cistic intre clipuri
Fig. 13 - Ligatura canalului cistic larg, cu nod Roeder
Clipurile pot prezenta unele inconveniente: sunt greu de aplicat pe un canal cistic scurt; au tendinta sa alunece cand nu sunt aplicate perpendicular; in 5% din cazuri nu pot obtura complet un cistic larg, situatie in care se apeleaza la ligatura cu nod Roeder (Fig. 13); clipurile metalice pot favoriza formarea calculilor coledocieni si pot interfera in imageria prin rezonanta magnetica. Se pot folosi clipsuri resorbabile din polidioxanona.
Colangiografia transcistica. Cand se intentioneaza efectuarea unei colangiografii transcistice, extremitatea veziculara este clipata sau ligaturata, iar cea pediculara este lasata libera. Cateterismul cisticului este simplificat prin folosirea unei canule speciale de colangiografie introdusa prin trocarul de 5,5 mm plasat medioaxilar drept. Canula este alcatuita dintr-un tub metalic care prezinta la extremitatea distala doua brate in forma de "paneras" cu care se prinde canalul cistic pentru a se mentine in siguranta cateterul in canal. Se mai pot utiliza un cateter lung din polietilen sau o sonda ureterala atasate printr-un robinet cu trei canale la o seringa cu ser fiziologic si substanta de contrast (20 ml). Cu un foarfece fin se practica o incizie pe partea anterioara a canalului cistic, se deschide partial lumenul si se introduce cateterul spre CBP (Fig. 14). Aceasta manevra este usurata prin injectarea continua de solutie de ser fiziologic care va ridica pliurile mucoasei si valvula Heister permitand progresiunea cateterului spre coledoc. Se prinde cu cele doua brate ale canulei canalul cistic pe cateter, dupa care se injecteaza lent produsul de contrast; se vor efectua radiografii dupa injectarea a 3 ml, 7 ml, 10 ml de substanta radioopaca. Se urmareste pe monitor opacifierea cailor biliare. La terminarea colangiografiei este retras cateterul transcistic. Se aplica doua clipuri sau un nod Roeder pe extremitatea pediculara a canalului cistic, dupa care acesta este sectionat.
Este important sa se lase un bont suficient din canalul cistic in vecinatatea ligaturii pediculare. Pentru sectionare se utilizeaza un foarfece curb. Dupa lavaj, in vecinatatea clipurilor nu se va aspira pentru a nu le smulge si nu se va coagula deoarece curentul preluat de clipuri poate fi transmis spre CBP favorizand aparitia stenozelor.
E. Disectia, ligatura si sectionarea arterei cistice. Dupa sectiunea cisticului, artera devine mai accesibila prin tractiunea exercitata pe colet. Artera se recunoaste mai greu datorita calibrului mai mic, pozitiei mai profunde si variantelor anatomice frecvente.
Disectia se face cu crosetul sau cu foarfecele. Artera trebuie separata de patul hepatic si disecata pe cel putin 1 cm in vecinatatea coletului vezicular. Se aplica 2 clipuri de Titan, dupa completa degajare a arterei si se sectioneaza cu foarfecele sau cu crosetul coagulator (Fig. 15). Uneori, se descopera si se ligatureaza numai ramura anterioara a arterei cistice, cea posterioara, nerecunoscuta, fiind lezata in timpul disectiei veziculei din pat.
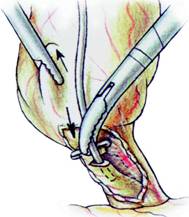
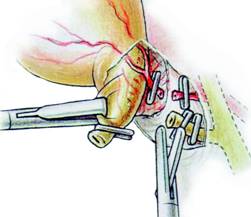
Fig. 14 - Introducerea cateterului in canalul cistic pentru colangiografie
Fig. 15 - Sectiunea arterei cistice intre clipuri
F. Disectia veziculei biliare este relativ usoara in absenta fenomenelor inflamatorii. Manevra devine dificila in prezenta unei vezicule aderente si scleroase. Disectia se conduce in planul ce separa vezicula biliara de placa veziculara. Daca disectia se face prea aproape de ficat, se poate produce lezarea parenchimului, antrenand o sangerare suparatoare. Disectia se poate face cu foarfecele, cu crosetul electric (Fig. 16), cu disectorul cu ultrasunete sau cu laserul KTP.
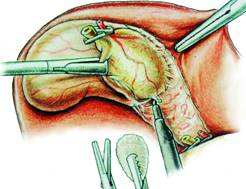
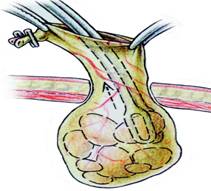
Fig. 16 - Disectia veziculei biliare cu foarfecele si tamponul montat
Fig. 17 - Extragerea calculilor veziculari cu o pensa de calculi dintr-o vezicula adusa la perete
Disectia cu foafecele incepe la nivelul coletului vezicular si se continua in planul de disectie spre fundul vezicular, sectionand peritoneul de pe marginea anterioara si posterioara si aderentele centrale din loja veziculara. Zona infundibulo-cistica este prinsa cu o pensa si pusa in tensiune, dupa care se incizeaza superficial cu foarfecele foita seroasa a veziculei, la 5 mm de marginea ficatului. Pentru a se realiza spatiul de disectie, se introduce foarfecele inchis si se deschide in acest plan. Cateva vase seroase, care se observa prin transparenta, sunt coagulate inainte de a sectiona peritoneul. Dupa eliberarea marginilor, se coaguleaza si se sectioneaza tractusurile fibroase din planul fibroalveolar dintre vezicula si ficat pentru a evita sangerarea si lezarea ficatului. Inainte de detasarea veziculei se mai face o explorare a patului vezicular, se completeaza hemostaza prin puncte de electrocoagulare si se inspecteaza clipurile pentru a ne asigura ca loja veziculei este curata.
Disectia cu crosetul coagulator este utilizata mai frecvent. Se incepe de la colet spre fundul veziculei biliare, sectionand foita anterioara a peritoneului. Ridicam aceasta foita pentru a incepe disectia veziculei din patul vezicular. Riscul de perforatie accidentala a veziculei este mai mare decat in disectia clasica.
Disectia cu laser sau cu bisturiul cu ultrasunete este eficace si fara pierderi de sange.
G. Extractia veziculei se realizeaza prin incizia supraombilicala sau prin orificiul trocarului de 10 mm din hipocondrul drept. Se muta celioscopul in trocarul paramedian superior stang. Se introduce o pensa puternica autostatica prin trocarul optic si se prinde coletul astfel incat cisticul sa intre in trocar si sa poata fi extras. Cand coletul este in camasa, se retrage vezicula impreuna cu aceasta. Dupa exteriorizarea coletului se poate aspira bila din interiorul veziculei si se extrag calculii mai mici cu o pensa Desjardins (Fig. 17).
O vezicula supla in care se gasesc calculi mici poate fi extrasa usor. Calculii peste 2 cm se sfarama mecanic sau se extrag dupa ce se dilata orificiul parietal. Se extrag intai fragmentele de calcul, apoi vezicula. In cazul calculilor voluminosi, se poate inlocui trocarul de 10 mm, prin care se extrage vezicula, cu unul de 20 mm. Dilatarea orificiului se poate efectua cu o pensa Pean mare introdusa intre vezicula si peretele abdominal. Se extrage vezicula prin miscari de du-te - vino, deschizand pensa. Largirea inciziei este necesara in cazul calculilor mai mari de 3 cm. Pentru a nu schimba laparoscopul din trocarul ombilical, unii prefera extragerea veziculei prin trocarul de 10 mm de pe linia axilara anterioara. O vezicula perforata este extrasa dupa plasarea sa intr-un sac de plastic in care sunt introdusi si calculii. Dupa extragerea veziculei, se etanseizeaza incizia cutanata cu doi raci.
H. Examinarea finala a cavitatii peritoneale, aspiratia si lavajul. Se restabileste pneumoperitoneul si se introduce canula de lavaj/aspiratie prin trocarul din hipocondrul drept. Se spala spatiul subhepatic si patul vezicular cu jet de ser fiziologic cald. Se exploreaza cavitatea peritoneala de la cupola diafragmatica la fundul de sac Douglas si orificiile parietale de trocar.
I. Drenajul se efectueaza cu un tub introdus prin trocarul medioclavicular drept. Daca operatia se desfasoara fara probleme (sangerare, perforatie), drenajul nu este necesar. Drenajul se aplica, mai ales, in colecistita acuta, in cazurile in care s-a produs perforatia accidentala a veziculei biliare si atunci cand hemostaza a fost dificila.
J. Gesturi chirurgicale asociate. Uneori, la sfarsitul operatiei este necesara efectuarea unei biopsii hepatice, liza unor aderente hepatofrenice sau postoperatorii sau o alta interventie laparoscopica (apendicectomie, chistectomie ovariana, fenestrarea unui chist seros hepatic etc.).
K. Retragerea trocarelor si exsuflatia. Se extrag trocarele secundare sub control laparoscopic si se evacueaza CO2. Exsuflatia trebuie realizata cat mai complet posibil, prevenindu-se durerile scapulare postoperatorii.
L. Sutura peretelui abdominal. Se sutureaza fascia pe locul trocarelor de 10 mm, mai ales in cazurile in care bresa a fost largita. La celelalte incizii se sutureaza doar pielea. Se infiltreaza orificiile de trocar cu xilina sau bupivacaina.
Tin de pozitionarea trocarelor (vezi dispozitivul operator) si de tehnica propriu-zisa.
Colecistectomia anterograda este posibila pe cale laparoscopica, dar, in raport cu dificultatile ei de realizare, avantajele sale nu sunt atat de importante ca in chirurgia clasica.
Colecistectomia bipolara Dupa identificarea, ligaturarea si sectionarea pedicului cistic, se poate practica decolarea anterograda a veziculei. Tehnica este dificila cand colecistul este incastrat in ficat existand riscul perforatiei accidentale acestuia in timpul disectiei.
Colecistectomii laparoscopice dificile
Criteriile de stabilire a gradului de dificultate a colecistectomiei laparoscopice sunt (Cuschieri) (cit. 1):
gradul I - colecistectomie facila, in care tesutul adipos intraperitoneal este foarte slab reprezentat, colecistul are peretii supli si fara aderente, iar pediculul cistic este usor evidentiabil;
gradul II - dificultate medie, dar cazul este operabil; dificultatea este determinata de tesutul adipos care infiltreaza pediculul cistic, prezenta aderentelor postinflamatorii, evidentierea unor calculi veziculari voluminosi sau anclavati in zona infundibulara cu hidrops vezicular;
gradul III - operabilitate incerta (nesigura) datorata unui proces important de pericolecistita care impiedica evidentierea pediculului cistic sau aderente ce fixeaza punga Hartmann la CBP si ingreuneaza disectia; conversia se impune atunci cand ductul cistic este prea scurt si nu permite cliparea sau ligaturarea sau cand acesta este imposibil de evidentiat; colecistul va fi mult mai greu de detasat din patul hepatic in colecistita acuta, scleroatrofica sau in ciroza;
gradul IV - inoperabilitate pe cale laparoscopica, in pericolecistita severa, colecistita gangrenoasa, prezenta de aderente care leaga strans infundibulul vezicular de CBP, fistulele biliare interne, abcesele subhepatice, ciroza biliara asociata cu hipertensiune portala.
Colecistectomia laparoscopica in colecistita acuta
Se vor respecta cateva reguli: introducerea, la nevoie, de trocare aditionale; folosirea laparoscopului cu vedere laterala; punctionarea veziculei biliare pentru a facilita prinderea ei si a expune mai bine campul operator; disectia meticuloasa a structurilor vasculo-biliare; colangiografia de necesitate; drenaj aspirativ selectiv (6).
Bolnavii nu ingera nimic cu 12 ore inaintea operatiei. Se administreaza intravenos solutii hidroelectrolitice pentru rehidratare si antibiotice cu spectru larg (cefalosporine de prima sau a doua generatie). Daca bolnavul varsa sau prezinta ileus, se trece o sonda nazogastrica.
Se admite ca dupa 72 ore de la debut interventia devine mai dificila. Se pregatesc instrumentele pentru laparotomie pentru a putea interveni, la nevoie, in scurt timp.
Hidropsul vezicular trebuie mai intai evacuat partial, inainte de a traumatiza vezicula cu pensele tractoare. Decompresiunea se realizeaza cu un ac de 5 mm introdus prin una din canulele mici sau cu un ac introdus percutan in domul veziculei biliare. Decompresiunea partiala ne ajuta sa expunem canalul cistic si CBP. Vezicula nu se evacueaza complet pentru a nu ingreuna disectia din patul vezicular. Tractiunea veziculei biliare se efectueaza cu pense atraumatice sau pense cu dinti care permit prinderea unei vezicule cu perete gros, inflamat.
Inflamatia acuta a veziculei biliare faciliteaza disectia, dar se pot produce perforatii cand tractionam cu o pensa cu dinti. Daca se scurge bila purulenta in cavitatea peritoneala, este necesar un lavaj abundent. Pe cat posibil, se scot toti calculii din cavitatea peritoneala prin aspirare sau cu un 'cosulet de calculi'.
Dupa ce se prinde si se tractioneaza vezicula biliara cranial, trebuie sa lizam aderentele la organele din jur. Disectia incepe langa domul veziculei, continua de-a lungul fundusului si gatului pana cand sunt identificate canalul cistic si CBP. Se expun si se sectioneaza, prin coagulare, aderentele veziculei cu epiploonul, colonul transvers si duodenul. Aderentele mai groase se sectioneaza cu foarfecele sau cu electrocauterul. Se folosesc instrumente de disectie curbe, cu electrocauterizare monopolara, care faciliteaza mentinerea unui camp operator curat. Acest timp operator expune la leziuni ale viscerelor vecine, greu de observat in tesutul inflamat.
Inflamatia, edemul si tractiunea craniala a veziculei biliare si a lobului hepatic drept distorsioneaza jonctiunea cistico-coledociana. Recunoasterea jonctiunii intr-un tesut dens, bine vascularizat, cu aderente inflamatorii este dificila. Uneori, reactia inflamatorie mimeaza un cistic larg cand, de fapt, atat acesta, cat si coledocul sunt de calibru normal.
Nu se vor sectiona structurile vasculobiliare inainte de a diseca indeajuns pentru a identifica clar anatomia regiunii. Daca artera si canalul cistic sunt greu de izolat de tesutul din jur, cativa autori recomanda disectia anterograda incepand de la fundus.
Dupa identificarea canalului cistic, unii autori recomanda practicarea colangiografiei intraoperatorii, deoarece poate diagnostica litiaza coledociana si clarifica anatomia cailor biliare.Uneori, colangiografia operatorie evidentiaza unul sau mai multi calculi inclavati in cistic sau in jonctiunea cistico-coledociana. Acesti calculi pot fi evacuati prin "mulgere" cu o pensa atraumatica. Daca acesti calculi sunt aderenti la mucoasa, canalul cistic trebuie deschis si calculii vor fi scosi cu o pensa (1).
Daca se identifica litiaza coledociana, chirurgul are mai multe optiuni:
laparotomie cu rezolvarea clasica a litiazei coledociene;
explorarea CBP si tratamentul litiazei coledociene laparoscopic;
colecistectomia laparoscopica si colangiopancreatografia retrograda endoscopica (ERPC) pentru rezolvarea pe aceasta cale a litiazei CBP imediat postoperator.
La pacientii operati in urgenta pentru colecistita acuta este recomandat sa nu extindem durata interventiei; putem introduce un fir ghid transcistic in coledoc, care, trecand de ampula Vater, faciliteaza ERCP si extragerea calculilor postoperator.
Inainte de a sectiona canalul cistic, se identifica vascularizatia veziculei biliare. Artera cistica este gasita, de obicei, medial si usor posterior fata de canalul cistic si trebuie disecata cu grija de tesutul din jur. Inflamatia acuta din triunghiul Calot face dificila identificarea arterei. Una din cauzele comune de sangerare intraoperatorie in timpul colecistectomiei este smulgerea ramului posterior al arterei cistice. Dupa identificarea arterei cistice, canalul cistic este ligaturat si sectionat. In colecistita acuta, tesuturile sunt adesea asa de inflamate, incat clipurile nu sunt suficient de lungi ca sa inchida complet canalul cistic. Daca procesul inflamator se remite rapid, dupa colecistectomie clipurile pot deveni prea largi conducand la o fistula biliara postoperatorie. In aceasta situatie, se folosesc atat clipuri, cat si un nod Roeder.
Dupa sectiunea canalului cistic si a arterei cistice, urmatorul pas este disectia veziculei din patul sau. Pentru a reduce riscul perforatiei veziculei sau lezarii ficatului trebuie cautat si mentinut planul de disectie cel mai bun. Cea mai utilizata manevra este miscarea alternativa dreapta-stanga folosind cele doua pense care prind vezicula. Tractiunea laterala si impingerea fundusului spre stanga pacientului expune fata mediala a veziculei (tractionand in acelasi timp coletul vezicular). Tractiunea spre stanga expune fata laterala a veziculei la nivelul reflectarii peritoneului pe ficat. Greu de controlat este hemoragia produsa in patul vezicular deoarece este dificil de a gasi planul de disectie intre parenchimul hepatic si peretele posterior al veziculei biliare inflamate. Hemoragia in panza se controleaza prin aplicarea de TachoComb in patul vezicular, cu ajutorul unui aplicator special, si mentinerea sa timp de cateva minute.
Inainte de a termina disectia veziculei din pat, este necesara spalarea lojei subhepatice cu ser clorurat si examinarea atenta in vederea decelarii surselor de hemoragie sau biliragie. Se instituie un drenaj aspirativ subhepatic.
In colecistita acuta se continua si postoperator antibioterapia pana cand bolnavul este afebril si leucograma se normalizeaza. In colecistita acuta nu se remarca o mortalitate postoperatorie semnificativa si nici o frecventa mai crescuta a leziunilor majore ale cailor biliare comparativ cu datele din interventiile elective. Alte complicatii sunt citate intre 1 si 13%. Rata conversiei este mult mai mare (7-33%) fata de colecistectomia electiva laparoscopica (5%).
Daca in decurs de o ora nu se clarifica anatomia cailor biliare si operatia nu progreseaza, se trece la colecistectomia prin laparotomie .
Colecistectomia laparoscopica in colecistita scleroatrofica este, uneori, mai greu de tratat laparoscopic decat colecistita acuta deoarece exista constant un proces de pericolecistita, lumenul vezicular este ocupat exclusiv de calculi, fara bila, ceea ce face dificila prinderea si expunerea colecistului. Canalul cistic este inglobat intr-un proces de pediculita greu de disecat, iar riscul de litiaza coledociana asociata asimptomatica este mai mare. Chiar si decolarea veziculei biliare din patul sau este mai dificila, spatiul de clivaj fiind suprimat. Complicatiile postoperatorii sunt, uneori, mai frecvente.
Colecistectomia laparoscopica la obezi
Grosimea peretelui abdominal face dificila introducerea si chiar manevrarea instrumentelor. Adeseori, este necesara utilizarea unui ac Veress mai lung, care se va introduce perpendicular pe tegumente. Trocarele vor fi plasate mai aproape de vezicula biliara. Greutatea peretelui abdominal anterior nu permite ascensionarea sa optima, astfel incat volumul endoblocului operator este mai mic, motiv pentru care se va preselecta presiunea intraabdominala la 16-18 mm Hg. Infiltratia grasoasa a viscerelor si mezourilor, ficatul gras, ligamentul falciform infiltrat adipos reduc vizibilitatea si accesul pe vezicula biliara si, mai ales, pe pediculul biliar. Uneori, se impune utilizarea unui al 5-lea trocar prin care se introduce un instrument cu care se ridica ficatul.
Cu toate aceste dificultati, colecistectomia laparoscopica este indicata la bolnavii obezi deoarece elimina problemele parietale frecvente dupa colecistectomia clasica si reduce semnificativ riscul complicatiilor pulmonare si tromboembolice.
Colecistectomia laparoscopica la cirotici
Colecistectomia laparoscopica este contraindicata la bolnavii cu ciroza hepatica si hipertensiune portala. Chiar in absenta hipertensiunii portale, dificultatile tehnice sunt inerente datorita conditiilor locale intalnite: lob hepatic drept hipertrofiat, cu noduli de regenerare, care poate acoperi infundibulul si pediculul cistic antrenand dificultati la disectie; un lob stang imobil si dur face dificil accesul instrumentelor spre pediculul biliar; - datorita stazei venoase si tulburarilor de coagulare, disectia este sangeranda atat in momentul izolarii canalului si a arterei cistice, cat si in momentul decolarii veziculei din pat. Drenajul subhepatic este obligatoriu.
Trebuie atent analizata indicatia colecistectomiei la cirotici deoarece suferinta bolnavului este determinata in majoritatea cazurilor de afectiunea hepatica.
Colecistectomia laparoscopica la gravide este indicata in colecistita acuta in prima faza, al II-lea trimestru de sarcina. Se va evita colangiografia intraoperatorie si se va acorda o atentie deosebita prevenirii complicatiilor tromboembolice. Este indicata laparoscopia deschisa prin canula Hasson. Se vor lua toate masurile pentru prevenirea declansarii contractiilor uterine. In plus, monitorizarea fetala este obligatorie, urmarind atent nivelul CO2 din sange.
Plagile laparoscopice accidentale sunt rare si minore. Pot fi produse cu acul Veress in marele epiploon; insuflarea de aer determina pneumoepiploon ce reduce campul operator.
Putem intalni plagi arteriale sau venoase sangerande din vasele parietale (de obicei, cand trocarul principal este introdus la stanga sau la dreapta liniei mediane, la distanta de ombilic). Trebuie actionat rapid pentru a evita extensia hematomului in muschiul drept abdominal. Sub control vizual se introduce un fir neresorbabil 2-0 pe un ac triunghiular de 60 mm traversand peretele abdominal la stanga focarului hemoragic. Odata acul introdus in cavitatea abdominala, va fi scos la dreapta focarului hemoragic. Extremitatile firului sunt strans tractionate. Se poate utiliza un trocar special cu balon pe canula care, dupa umflare, prin retragerea trocarului comprima hematomul asigurand hemostaza.
Hemoragiile minore din epiploon pot fi oprite. Se cauta cu atentie eventualele leziuni produse de ac pe viscerele pline sau cavitare prevenind astfel fistulele sau hemoragiile. Hemoragiile importante ale vaselor mari necesita laparotomie imediata.
Incidentele la expunerea colecistului sunt datorate urmatoarelor cauze:
a. Conditii anatomice locale reprezentate de aderentele stranse in care este prins si pediculul cistic; aderentele laxe nu constituie o dificultate deoarece pot fi usor lizate.
b. Utilizarea penselor de tractiune; manevrele bruste pot determina perforatia peretelui veziculei biliare, cu pierderea secundara de bila si calculi in cavitatea peritoneala; in cazul in care leziunea parietala este minima, perforatia poate fi obstruata prin repozitionarea pensei peste marginile plagii; daca peretele colecistului este friabil se recomanda aspirarea bilei intraveziculare pentru a impiedica revarsarea sa intraperitoneala.
Alunecarea pensei de tractiune de pe fundusul vezicular poate determina o leziune diafragmatica, care produce pneumotorax sub tensiune si care va necesita stoparea insuflarii si exsuflarea CO2 din cavitatea peritoneala, precum si sutura plagii diafragmatice.
Incidente la disectia canalului cistic pot apare in urmatoarele situatii:
a. Colecistita acuta in care cisticul are peretele edematiat si friabil fiind rupt usor prin aplicarea fortata a clipurilor; in aceste situatii, se poate aplica cu grija un clip sau se prefera utilizarea unui nod Roeder de catgut, concomitent cu aplicarea unui clip pe bontul cistic.
b. Canalul cistic scurt congenital sau dobandit prezinta riscul de a leza peretele coledocului sau de a deplasa clipul aplicat pe cistic (canalul fiind apoi sectionat tangent la acest clip); in cazul in care nu se poate practica in siguranta cliparea, se va apela la o ligatura cu nod extra- sau intracorporeal, iar, in situatii limita, se va decide conversia.
c. Calculii anclavati la nivelul cisticului sunt "mulsi" cu o pensa atraumatica dupa incizia partiala a cisticului, dupa ce, in prealabil, s-a aplicat un clip juxtavezicular pentru a impiedica migrarea calculilor spre CBP.
Cea mai grava complicatie care poate sa apara in cursul disectiei pediculului cistic este leziunea CBP.
Incidente in cursul decolarii colecistului
Daca se decoleaza vezicula din pat nerespectand spatiul de clivaj, poate sa apara sangerare prin denudarea parenchimului hepatic (colecistita acuta sau scleroatrofica, ciroza, vezicula incastrata in ficat). Un perete vezicular subtire, fara seroasa si friabil predispune la perforatii in 10-20% cazuri si pierderea calculilor in peritoneu.
Incidente legate de extragerea colecistului
Ruptura veziculei biliare se produce in cazul calculilor mari si numerosi care destind un colecist cu perete friabil, in momentul fortarii extragerii acestuia printr-un traiect de trocar nedilatat sau atunci cand peretele vezicular este subtire ori a fost perforat in cursul disectiei. Accidentul este urmat de pierderea calculilor in cavitatea peritoneala, ceea ce impune extragerea lor. Pentru a preveni acest accident, se va largi traiectul de trocar cu ajutorul unei pense Pean sau se va introduce un trocar cu lumen mai mare. Cand vezicula este perforata si exista riscul pierderii calculilor, se recomanda extragerea veziculei cu ajutorul unui saculet de plastic original sau improvizat dintr-o punga sterilizata.
Complicatii intraoperatorii
Hemoragia intraoperatorie poate surveni din regiunea pediculului cistic, din marginea dreapta a colecistului, din patul vezicular sau din regiunea fundusului vezicular.
Hemoragiile din artera cistica sunt cele mai severe si au drept cauza variantele de traiect ale arterei cistice (40% cazuri). In dorinta de a realiza rapid hemostaza, se pot produce leziuni iatrogene ale cailor biliare. Hemoragia din artera cistica poate fi cauza de conversie.
Frecvent (20% cazuri), artera hepatica dreapta patrunde in triunghiul Calot, din aceasta desprinzandu-se in pozitie inalta, mijlocie, joasa sau anterioara artera cistica, fapt ce predispune la lezarea arterei hepatice sau la hemoragie prin neidentificarea unuia din ramurile arterei cistice.
In triunghiul Calot pot exista doua artere cistice, una fiind identificata si ligaturata, iar cealalta, ramanand neidentificata, poate fi sursa de hemoragie. Artera cistica se poate divide in Y fie la originea canalului cistic, fie chiar de la originea ei, ramul posterior ramanand ascuns si reprezentand, de asemenea, o sursa de hemoragie.
Este foarte important sa se identifice sediul sangerarii, hemostaza realizandu-se la vedere; aplicarea oarba a clipurilor sau utilizarea electrocauterizarii in masa este extrem de periculoasa. Obiectivul laparoscopului trebuie protejat de jetul de sange. La inceput se realizeaza hemostaza provizorie prin comprimarea cu infundibulul pe ficat a structurii lezate. Se aspira sangele si se introduce un trocar accesoriu de 5 mm si o pensa cu care se prinde artera proximal de leziune. Se evidentiaza corect sursa sangerarii si se aplica un clip sub leziune. Daca manevra esueaza si anatomia regiunii este neclara, se recomanda conversia.
O leziune severa este cea a arterei hepatice drepte, situata anormal in triunghiul Calot, care este considerata artera cistica, clipata si sectionata.
Un accident extrem de grav este leziunea venei porte, consecinta a unei disectii intempestive a fetei posterioare a pediculului biliar. Daca vena porta este doar punctionata, hemostaza se poate obtine prin tamponament, o hemoragie abundenta impunand laparotomia.
De obicei, leziunile vasculare se produc prin modificarea anatomiei normale a regiunii, secundara proceselor de pericolecistita si, mai ales, pediculita care fac dificila disectia corecta a elementelor anatomice. La decolarea veziculei din patul hepatic poate apare o hemoragie atunci cand se pierde planul de clivaj si se patrunde sub placa veziculara.
Leziunile produse la nivelul CBP in cursul colecistectomiei laparoscopice (0,1 - 2,9), mai frecvente decat pentru colecistectomia clasica) cresc morbiditatea, durata de spitalizare si determina, uneori, sechele grave. Soper clasifica leziunile biliare in (Fig. 18):
Leziunile minore sunt cele in care CBP ramane intacta.
Tipul A - biliragii produse prin deschiderea unui canal biliar aberant din patul vezicular sau deraparea clipului de pe bontul cistic; leziunea este dispusa lateral de nivelul CBP, iar comunicarea dintre parenchimul hepatic si duoden nu este perturbata.
Tipul B - sectionarea unui canal biliar accesoriu al lobului drept care este clipat in momentul colecistectomiei sau a unui canal hepatic drept aberant (la 2% dintre pacienti cisticul se varsa in hepaticul drept si, deoarece nu este recunoscut, poate fi sectionat).
Tipul C - sectionarea unui canal biliar accesoriu al lobului drept, in care extremitatea distala nu este ligaturata si se insoteste de coleperitoneu precoce.
Leziuni majore (Fig. 19)
Tipul D - leziunile laterale ale CBP, in care parenchimul hepatic ramane in continuare in comunicare cu tractul biliar distal si cu duodenul; gravitatea acestora este mai mare decat a leziunilor de tipul A cu care sunt intrucatva asemanatoare; aceste leziuni trebuie recunoscute intraoperator, impun laparotomia si au un mare risc de stenoza.
Tipul E - intereseaza circumferinta CBP, cu sau fara deficit parietal, determinand absenta pasajului bilei in duoden. Dupa Bismuth, exista 5 tipuri de astfel de leziuni:
E1 - leziune coledociana circumferentiala joasa, la 2 cm sub confluentul cistico-hepatic;
E2 - leziune coledociana situata imediat sub confluent;
E3 - leziunea canalului hepatic deasupra confluentului;
E4 - leziunea celor doua canale hepatice;
E5 - leziunea canalului hepatic drept in cazul in care cisticul are o varsare inalta in acesta, insotita sau nu de lezarea celuilalt canal hepatic.
Leziunile pot interesa una sau mai multe cai; comunicarea parenchimului hepatic cu portiunea distala a coledocului si cu duodenul este intrerupta printr-o rezectie accidentala sau prin ablatia cu electrocauterul; datorita gravitatii sale, tipul E de leziune biliara se insoteste de cea mai inalta rata a morbiditatii si mortalitatii.
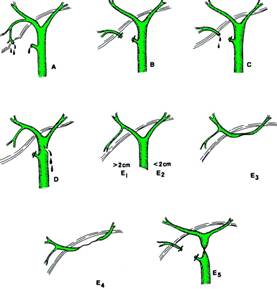
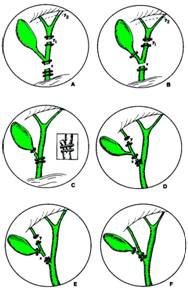
Fig.18 - Clasificarea leziunilor biliare ce pot apare in cursul colecistectomiei laparoscopice (cit. 7)
Fig. 19 - Leziuni biliare majore ce pot apare in cursul colecistectomiei laparoscopice (cit. 7)
Circumstantele de producere a leziunilor biliare in cursul colecistectomiei celioscopice sunt legate, in primul rand, de particularitatile tehnicii laparoscopice. Absenta celei de a treia dimensiuni, folosirea excesiva a electrocoagularii, utilizarea sistematica a colecistectomiei retrograde maresc riscul aparitiei leziunilor CBP.
Factorii de risc ce predispun la aparitia leziunilor biliare sunt:
Experienta in chirurgia laparoscopica are o mare importanta;
Factorii locali includ inflamatiile acute sau cronice, hemoragiile importante care acopera campul operator, prezenta unui tesut adipos bogat in spatiul portal sau orice alta cauza care ingreuneaza identificarea elementelor anatomice din regiunea subhepatica;
Anomalii anatomice ale canalului hepatic drept (leziuni de tip B sau C);
Folosirea veziculei biliare pentru a tractiona in sus ficatul aduce in continuitate cisticul si CBP, care vor putea fi astfel confundate,
Cauzele directe care determina lezarea cailor biliare in cursul colecistectomiei laparoscopice sunt legate de identificarea gresita a unei structuri anatomice:
cand coledocul este confundat cu cisticul (74% cazuri) se produc leziuni de tip D sau E;
pot apare situatii in care un clip plasat pe CBP este considerat ca fiind plasat pe capatul distal al cisticului sau un clip, despre care se crede ca este plasat la capatul proximal al cisticului, se afla in realitate pe CBP sau pe canalul cistic care au fost eronat identificate (Fig. 20).
Regula de aur ce trebuie respectata pentru evitarea leziunilor iatrogene ale cailor biliare spune ca nu se va clipa sau ligatura nici o structura vasculo-biliara decat daca a fost corect identificata anatomic sau radiologic (colangiografic); in cazul de dubiu, se converteste.
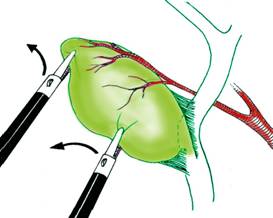
Fig. 20 - Proces de pediculita ce predispune la confuzia cisticului cu CBP
Diagnosticul leziunilor biliare iatrogene din cursul colecistectomiilor laparoscopice este dificil. Este important de a diferentia corect leziunile de tip A de cele de tip E.
Leziunile de tip A se manifesta, cel mai frecvent, in prima saptamana postoperator, bolnavii prezentand fie dureri abdominale spontane si la palpare, febra produse prin acumularea localizata sau generalizata a bilei in cavitatea abdominala (circa 66% din cazuri), fie o scurgere externa de bila printr-un tub de dren sau prin plaga; mai rar, pacientii acuza doar o simptomatologie putin sugestiva (inapetenta sau anorexie, alterarea usoara a starii generale. In leziunile de tip A, icterul este aproape in toate cazurile absent.
Leziunile de tip E se manifesta clinic in cursul primelor 4 saptamani postoperator, doar 5% fiind constatate dupa mai multe luni; intraoperator, pot fi recunoscute prin aparitia bilei in campul operator ca urmare a sectionarii unei cai biliare sau datorita unei anomalii a tractului biliar identificata pe colangiografie. Clinic, pacientii prezinta fie icter sclerotegumentar asociat cu dureri abdominale (1/2 cazuri), fie icter la care, ulterior, se asociaza un sindrom de tip solar (1/4 cazuri); in situatii mai rare, bolnavii se interneaza pentru febra, dureri abdominale, stare septica sau cand constata o scurgere externa de bila pe tubul de dren sau prin plaga.
Pacientii cu leziuni de tip B, in care se produce stenoza partiala (segmentara) a tractului biliar, pot prezenta, in evolutia la distanta, dureri sau simptome de colangita, mai rar sunt asimptomatici, dar cu prezenta atrofiei hepatice.
Leziunile de tip C sau D, daca nu sunt recunoscute intraoperator printr-o scurgere de bila, au caracteristici clinice asemanatoare leziunilor de tip A.
Metode de investigare postoperatorie pentru depistarea leziunilor biliare
A. Metode neinvazive
1. Scintigrafia hepatobiliara apoate identifica pierderile biliare, dar nu si nivelul de la care provin acestea; este recomandata cand exista niveluri mici ale bilirubinei serice.
2. Ecografia poate evidentia prezenta bilomei sau a canalelor biliare dilatate, dar are dezavantajul ca imaginea poate fi perturbata de prezenta bulelor de gaz din intestin.
3. Tomografia axiala computerizata (CT) deceleaza prezenta bilomei sau dilatarea canalelor biliare si poate fi utilizata concomitent pentru punctia CT ghidata.
4. Fistulografia arata existenta unei bilome sau nivelul de la care se produc pierderile de bila; este de mare utilitate pentru a preciza originea unei fistule externe.
B. Metode invazive
1. Colangiopancreatografia retrograda endoscopica (ERCP) evidentiaza cu precizie nivelul scurgerii biliare sau localizarea obstructiei. Pentru leziunile de tip A si D se poate asocia cu sfincterotomie.
2. Colangiografia transparietohepatica ofera date despre nivelul biliragiei sau al obstructiei si da relatii asupra anatomiei arborelui biliar intrahepatic. Deoarece decomprima caile biliare, se poate utiliza in tratamentul leziunilor de tip A, D si E (in cele care prezinta stenozari segmentare). Este, de asemenea, un bun reper orientativ pentru conduita operatorie ulterioara a colangitelor, iar intraoperator poate ghida disectia.
Bolnavii cu leziuni traumatice ale CBP se pot prezenta in diferite circumstante, tratamentul fiecaruia fiind diferit:
recunoasterea intraoperatorie a leziunii, situatia cea mai favorabila, care se poate rezolva prin sutura, drenaj Kehr sau anastomoza biliodigestiva;
recunoasterea leziunii imediat postoperator, bolnavul prezentand fistula biliara, icter, sepsis, la care diagnosticul se precizeaza prin ecografie, colangiografie retrograda endoscopica, colangiografie IRM; tratamentul este foarte dificil;
recunoasterea leziunii postoperator, dupa o faza intermediara de sepsis; bolnavul va fi drenat si repararea leziunii se va realiza ulterior;
recunoasterea tardiva, dificil de diagnosticat, rezolvata prin anastomoza hepaticojejunala tip Hudson-Roussel, ansa aferenta fiind adusa subcutanat si marcata pentru a putea fi abordata, ulterior, radiologic in vederea dilatarii datorita stenozelor iterative.
Tratamentul leziunilor biliare
A. Leziunile recunoscute in cursul operatiei primare sunt cel mai usor de tratat si au o evolutie mai buna. Este important ca operatorul sa fie familiarizat cu repararea leziunilor biliare. In cursul operatiei initiale, frecvent, pot fi recunoscute leziunile de tip C, D sau E, care ar trebui corectate in acelasi timp operator. Gesturile operatorii sunt de foarte mare finete (disectia canalelor hepatice supra- si subjacent de bifurcatie si intraparenchimatos, anastomoza netensionata bilio-jejunala cu unul sau mai multe canale hepatice, deseori ingustate, in transsectiunile cu pierdere minora sau fara pierdere de tesut canalicular).
B. Leziunile descoperite postoperator
1. Leziunile de tip A necesita drenarea colectiei biliare, daca biliragia nu este controlata, se efectueaza colangiografie retrograda endoscopica si sfincterotomie endoscopica.
2. Leziunile de tip B sunt, deseori, asimptomatice sau se manifesta dupa multi ani de la interventie prin durere sau semne de colangita. Tratamentul consta in hepatojejunostomie, iar daca aceasta anastomoza nu se poate practica, se recurge la rezectie hepatica segmentara.
3. Leziunile de tip C necesita drenajul intracanalicular al colectiilor biliare printr-o anastomoza bilio-digestiva sau ligatura canalului sectionat.
4. Leziunile de tip D nerecunoscute in cursul interventiei initiale sunt tratate prin sutura canalului biliar pe un tub in T care este exteriorizat la nivelul leziunii (cand localizarea si dimensiunea leziunii sunt asemanatoare cu o coledocotomie, iar leziunea este recenta) sau prin contraincizie. Pentru leziunile de dimensiuni foarte mici se poate institui drenajul extern sau se practica sutura izolata pentru inchiderea solutiei de continuitate.
5. Leziunile de tip E (stenoze secundare plasarii clipurilor), pot beneficia uneori de tratament nechirurgical (dilatatie cu balon sau plasarea de proteze endoscopic sau percutan transhepatic); daca acest tratament este ineficient sau daca exista discontinuitate la nivelul caii biliare, se recomanda interventia chirurgicala.
Pacientii stabili pot fi supusi imediat interventiei chirurgicale. La restul pacientilor, daca drenajul reuseste sa evacueze colectia biliara, se va astepta pana la rezolvarea episodului inflamator deoarece cauterizarea si devascularizarea regionala prelungesc evolutia acestui proces pe mai multe luni. Intervalul dupa care se poate tenta reconstructia definitiva este variabil in functie de tipul leziunii si de terenul bolnavului. Repararea leziunilor depistate tardiv se va efectua in centre specializate.
Dupa detubare, pacientul este transportat in sala de trezire si este plasat in pozitie de securitate (decubit lateral). Se retrage sonda gastrica. Se administreaza cateva ore oxigen pe sonda nazala. Se prescrie un analgezic cu actiune la nivel central. Daca pacientul prezinta greturi sau varsaturi se administreaza ondasetron.
Complicatiile postoperatorii imediate au fost impartite de Clavien, in functie de gravitate, in 4 grade.
Gradul I in care sunt incluse complicatii postoperatorii ce nu necesita tratament (0,5 - 1%), aparute dupa 5-28 zile postoperator (supuratii parietale abdominale, predominant la nivelul regiunii ombilicale, cauzate de o asepsie preoperatorie incorecta a regiunii, de contaminarea peretelui abdominal cu un colecist septic in cursul extractiei acestuia sau prin calculi restanti in grosimea peretelui). Tratamentul este local, iar evolutia este simpla.
Gradul II A in care sunt incluse complicatiile care necesita tratament conservator ce va prelungi spitalizarea, dar care nu sunt urmate de sechele. Pot fi hemnoragii postoperatorii mici sau moderate, care provin din patul hepatic sau din aderentele lizate si biliragii mici sau moderate, cu aceeasi sursa.
Gradul II B include complicatii care impun reinterventia chirurgicala clasica sau laparoscopica si nu lasa sechele. Sunt reprezentate de:
a. hemoragiile postoperatorii prin tubul de dren subhepatic si au drept cauza deraparea clipurilor de pe artera cistica (produce hemoragie precoce severa si impune reinterventia in urgenta), hemoragii parietale la nivelul situsurilor de trocar (10-20% cazuri), ruptura unui hematom subcapsular.
b. biliragii cu flux moderat, cu punct de plecare din patul hepatic (deseori prin efractia capsulei Glisson) si cu durata scurta; o biliragie care persista mai mult de 4-5 zile va trebui analizata atent deoarece este produsa printr-o alta cauza; au ca etiologie
leziunile patului vezicular, aparute colecistitele acute, in care decolarea colecistului din patul hepatic este dificila; mai rar, sunt produse prin lezarea ductelor accesorii de la nivelul patului hepatic (3-5% );
leziunile canalului cistic pot sa apara in cazul deplasarii unui clip de pe bontul cistic (plasare incorecta, cistic scurt care trebuie sectionat tangent la clip, hipertensiune in tractul biliar datorita unor calculi restanti in CBP), perforarii cisticului sub clipul aplicat (secundar unei cateterizari fortate pentru colangiografie) sau necrozarii cisticului printr-o leziune electrica sau ischemie;
leziunile CBP determina pierderi masive de bila, ce apar precoce (lezarea sau sectionarea completa a CBP) sau tardiv (accidente de electrocoagulare urmate de formarea unor escare la nivelul CBP).
c. abcesele subhepatice (0,1-0,5%) sunt secundare propagarii infectiei pe cale sanguina sau biliara, mai rar fiind datorate pierderii de calculi; bolnavul prezinta febra de tip septic, dureri abdominale si tulburari ale tranzitului intestinal, iar paraclinic se evidentiaza leucocitoza si aspect de colectie subhepatica la examenul ecografic sau la tomografia computerizata; tratamentul presupune drenarea abcesului pe cale laparoscopica sau clasica.
Gradul III este reprezentat de leziuni care nu pot fi rezolvate decat prin reinterventii chirurgicale complexe si se insotesc, de obicei, de sechele postoperatorii. In acesta grupa sunt incluse stenozele CBP, secundare cliparii partiale sau totale a coledocului, ischemiei sau unei leziuni electrice postelectrocoagulare.
Gradul IV incadreaza acele leziuni grave care duc la exitus. Cauzele pot fi chirurgicale (hemoragie de origine necunoscuta, pancreatita acuta postoperatorie) sau medicale (boli asociate).
Complicatii postoperatorii tardive
Litiaza postoperatorie
a. Litiaza reziduala este observata, cel mai frecvent, in litiaza veziculara cu calculi mici, insotita de un cistic larg. In cazul in care aceasta nu a fost constatata in cursul interventiei, se va rezolva fie prin sfincterotomie endoscopica, fie prin reinterventie.
b. Litiaza recidivata apare tardiv postoperator (6-12 luni), cauza probabila fiind o leziune tangentiala a coledocului.
Stenozele CBP pot sa apara:
- precoce, secundar plasarii unui clip pe conul coledocului; care determina icter, mai rar fistula biliara si sunt rezolvate prin interventie chirurgicala;
- tardiv, secundar unei ciupiri laterale a CBP prin aplicarea primului clip prea aproape de jonctiunea cistico-hepatica sau unei stenoze inflamatorii produsa prin disectia exagerata a cisticului atunci cand acesta este alipit hepaticului comun.
Eventratiile de trocar (0,1%) sunt datorate, in special, largirii orificiilor aponevrotice prin extragerea unor calculi voluminosi. Tratamentul consta in sutura aponevrozei.
Sunt rare si se refera la leziunile iatrogene a CBP.
Rezultatele sunt foarte bune, iar prognosticul este favorabil.
1. Duca S. - Chirurgia laparoscopica. Ediotia a II-a. Ed. Paralela 45, 2001, pg. 131-208
2. Juvara I., Setlacec D., Radulescu D., Gavrilescu S. - Chirurgia cailor biliare extrahepatice. Ed. Medicala, 1989, pg.88-108
3. Norton J. A. & colab. - Surgery - Basic Science and Clinical Evidence, Springer Verlag, 2001, pg. 553-585
4. Rob & Smith`s - Operative Surgery, Vol. 2. Forth Edition. Butterworths, 1983, pg. 608-624
5. Sabiston D. C. - Atlas of General Surgery. W. B. Saunders Company, 1994, pg. 503-515
6. Tarcoveanu E. - Elemente de chirurgie laparoscopica. Vol. 2. Ed. Polirom, Iasi, 1998, pg. 22-66
7. Zollinger R. M. Jr, Zollinger M. R. - Atlas of Surgical Operations- McGraw-Hill, 1993, pg. 174-187
8. Zuidema G. D. - Surgery of the Alimentary Tract, Vol. III. W. B. Saunders Company, 4-th Edition, 1996, pg. 167-279
|
Politica de confidentialitate | Termeni si conditii de utilizare |

Vizualizari: 9588
Importanta: ![]()
Termeni si conditii de utilizare | Contact
© SCRIGROUP 2026 . All rights reserved